L’ischémie aigue est une urgence vasculaire et met en jeu le pronostic du membre (20 à 35 % de mortalité) en cas de retard thérapeutique.
Le diagnostic est clinique, le traitement anticoagulant doit être débuté en milieu hospitalier et nécessite le plus souvent un geste de revascularisation.
La souffrance tissulaire évolue en 2 stades :
- l’ischémie-souffrance réversible et
- l’ischémie-lésion irréversible (
Les causes les plus fréquentes sont l’embolie cardiaque et la thrombose d’une artère de membre athéromateuse (60%). Les emboles surviennent principalement de thrombus fibrinocruriques, rarement septiques ou tumoraux ;
Le taux d’amputation est très élevé (15 à 30 %).
Définition
Insuffisance circulatoire récente (
Physiopathologie
L’ischémie aigue entraîne une anoxie tissulaire, atteignant les nerfs périphériques (premières heures), les muscles (
La gravité de l’ischémie dépend de plusieurs facteurs : le siège de l’oblitération , l’étendue, la rapidité d’installation, l’état artériel préexistant (sain, pathologique), la présence ou non d’une thrombose veineuse associée. L’association d’un spasme artériel ou d’un bas débit (chute TA, déshydratation, insuffisance cardiaque gauche..) aggrave l’ischémie. La revascularisation provoque un afflux sanguin dans le membre entraînant une lyse cellulaire et un oedeme avec un relargage dans la circulation générale de radicaux libres entraînant une rhabdomyolyse. Le syndrome de revascularisation a donc des conséquences locales (oedeme du membre responsable d’un véritable « garrot » interne) et générales (anurie en général réversible en 3 à 4 semaines). Le syndrome de revascularisation est d’autant plus sévère que l’obstruction est complète, aigue, proximale et que la revascularisation a été tardive.
Etiologies
Occlusions non athéromateuses : les embolies constituent 40% des ischémies de membres
- Embolie d’origine cardiaque (80%): troubles du rythme (fibrillation auriculaire AC/FA) ou de conduction, valvulopathies (rétrécissement mitral ou aortique), anomalies des cavités cardiaques (myxome de l’oreillette), myocardiopathies dilatées, cardiopathies ischémiques (IDM, séquelles d’IDM..), endocardite d’Osler...
- Traumatisme artériel ouvert ou fermé lors de fractures (intérêt du contrôle après réduction de fracture) ou lors de traumatismes pénétrants (plaies par arme blanche ou par arme à feu)
- Ischémie iatrogénique (chirurgie du rachis, genou) ou lors de cathétérisme ou ponctions
- Dissection aortique (cf. cours à venir) depuis l’aorte thoracique par la création du faux chenal thrombosé occlus ou source d’embolies
- Artérite inflammatoire (périartérite noueuse, maladie de Takayashu, Horton concernent surtout les membres supérieurs) ou artériopathie post radiothérapie pour cancers de l’appareil génito-urinaire (utérus, testicules) ou hémopathies (maladie de Hodgkin)
- Thromboses spontanées des syndromes d’hypercoagulabilité congénitale (polyglobulie, hyperplaquettose), troubles de la coagulation, acquise, médicamenteuse (thrombopénie induite par l’héparine)
- Vasospasme compliqué de thrombose
- Syndrome du défilé thoracobrachial du membre supérieur : compression de l’artère sous clavière
- Pathologie de l’artère poplitée compliquée de thrombose : anomalie embryologique du trajet de l’artère poplitée qui traverse ou contourne le muscle jumeau interne
Occlusion dans le cadre de l’athérome
- Thrombose d’une artère athéromateuse sténosée : rechercher une claudication intermittente (cf. cours sur l’anévrysme de l’aorte abdominale). On retrouve un facteur favorisant comme un bas débit cardiaque, une hypovolémie, voire un sepsis (rare)
- Athéro-embolisme à partir d’une plaque d’athérome, d’un ulcère athéromateux, dissection localisée ou à partir d’un anévrysme aorto-iliaque
- Thrombose d’anévrysme poplité
- Thrombose d’un pontage vasculaire distal et sur matériel prothétique, surtout chez le patient qui continue de fumer
Causes particulières
- Insuffisance cardiaque (bas débit)
- Thrombose veineuse profonde (phlegmatia caerulea) avec bas débit cardiaque ou déshydratation et gène au retour veineux. Connaître le risque d’embolie paradoxale (passage d’un embole veineux vers la circulation artérielle (foramen ovale perméable)
- Kystes adventitiels (rares) : substance colloïde qui s’accumule dans les feuillets de la paroi artérielle (média et adventice) et réduisant le calibre de la lumière
- Compression par exostoses ou tumeurs osseuses
- Syndromes paranéoplasiques
- Ergotisme avec prise d’oestroprogestatifs
Connaître :la thrombopénie immunoallergique induite par l’héparine
De pronostic grave si méconnue. Elle survient 8 à 10 jours après un traitement par héparine standard (plus précoce en cas de réintroduction).
La présence d’une thrombopénie (
Diagnostic
L’ischémie aigue survient de manière brutale (« coup de fouet ») avec un membre douloureux, froid, blanc, insensible avec des troubles sensitifs puis moteurs (cf. Fig 1). L’impotence fonctionnelle est parfois absolue. Le diagnostic est plus difficile lorsque l’ischémie est bien tolérée ou progressive.
L’examen clinique débute par la recherche des pouls périphériques (examen comparatif) complété par une sonde doppler qui recherche une diminution voire une abolition des flux. L'inspection, comparant les deux membres inférieurs, trouve une pâleur de la peau, remontant plus ou moins haut sur le membre, et une décoloration des lits unguéaux. Il existe un aplatissement des veines superficielles qui peuvent même apparaître comme creusées en rigole à la surface de la peau. La palpation trouve un refroidissement cutané, une douleur à la pression de la cheville, des muscles du mollet, et une insensibilité cutanée au pincement ou à la piqûre. Les pouls artériels ne sont pas perceptibles au delà de l'artère fémorale, et selon le niveau de l'obstruction artérielle, le pouls fémoral est perçu ou non. Paradoxalement, le pouls fémoral peut être plus marqué que du côté opposé. Le pouls peut être irrégulier. On doit rechercher une ou plusieurs masses plus ou moins pulsatiles sur les trajets artériels (poplitée, fémorale, aorte abdominale, ...). Selon l'absence ou l'existence d'une maladie athéromateuse, les pouls artériels du membre inférieur opposé sont présents ou non aux différents étages. Selon la hauteur de l'ischémie, la mobilisation volontaire est impossible, des orteils, du pied, de la jambe, et les réflexes ostéo-tendineux sont abolis.
Clinique
Fig 1 : clinique de l’ischémie aigue des MI
La présence d’une cyanose des orteils doit faire évoquer un micro-embole d’athérome à point de départ cardiaque, aortique ou artériel en amont.
Une ischémie igue est dite modérée en cas d’hypoesthésie ou de paralysie localisée aux muscles du pied.
L’echodoppler précise le siège des occlusions artérielles, l’état du lit artériel aortique et des membres et peut retrouver un anévrysme aortique ou poplité.
La classification clinique internationale des ischémies des stades de l’ischémie aigue (tableau I) donne les pronostics [1].
Une ischémie est dite irréversible lorsque le membre est froid, paralysé, rigide et insensible. L’ischémie est sévère devant la présence de parésies avec hypoesthésies.
|
Catégorie |
Clinique |
Doppler |
|||
|
pronostic |
Déficit sensitif |
Déficit moteur |
Artériel |
Veineux |
|
|
I. Viable |
|
|
|
|
|
|
|
Pas de menace |
Aucun |
Aucun |
Audible |
Audible |
|
II. Menacé |
|
|
|
|
|
|
a. Modérément |
Sauvetage si traitement rapide |
Minime (orteils) |
aucun |
inaudible |
audible |
|
b. immédiatement |
Sauvetage si revascularisation |
Dépassement les orteils |
modérée |
inaudible |
audible |
|
III. Irréversible |
Amputation majeure ou séquelles |
Anesthésie profonde |
paralysie |
inaudible |
inaudible |
Tableau I : Classification des ischémies aigues des MI (Rutherford)
Lésionnel
Les deux principales causes d’oblitération sont l’embolie et la thrombose sur artériopathie athéromateuse.
L’embolie est évoquée devant le contexte de terrain (antécédents d’arythmie cardiaque, d’oblitération artérielle multiple) des données de l’écho doppler et de l’artériographie (systématique, parfois remplacée par l’échographie).
L’oblitération artérielle aigue sur artère pathologique est suspectée sur les données de l’anamnèse (claudication intermittente), complétée par l’échographie doppler et par l’artériographie afin d’apprécier les possibilités de revascularisation.
L’artériographie est effectuée en cas de doute diagnostique ou a titre de bilan préthérapeutique en salle d’opération ou de radiologie interventionnelle. En cas d’embolie, elle montre un arrêt en cupule (cf. Fig 2), l’absence de circulation collatérale et un arbre artériel sain. En cas de thrombose athéromateuse, elle montre des lésions artérielles étagées et la circulation collatérale. Les anévrysmes ne sont pas identifiés par l’artériographie en raison du thrombus, mais on recherchera des signes indirects, comme la présence d’une dilatation artérielle dans un autre territoire.
Fig 2:Le diagnostic topographique par l’artériographie permet de localiser l’obstruction.
Diagnostic étiologique
L’enquête étiologique ne doit en aucun cas retarder la mise en route du traitement. Elle recherche une cardiopathie ou une pathologie artérielle emboligène
Dans le cas d’une dissection aortique, d’une poussée d’insuffisance cardiaque, le traitement de la cause est associé au traitement spécifique de l’ischémie.
Le bilan (non exhaustif) comporte :
- Cardiaque : ECG (trouble du rythme, IDM.), échographie cardiaque, Holter.
- Bilan préopératoire avec bilan d’hémostase avant thrombolyse ou geste de revascularisation : NFS, Plaquettes, TP, TCA, Groupe, RH, RAI
- Ionogramme sanguin : fonction rénale, CPK
En faveur de l’embolie : début brutal, ischémie sévère, cause emboligène, embolie dans un autre territoire (cérébral, membre supérieur, membre controlatéral, artères viscérales)
En faveur d’une thrombose : ATCD artériels, début progressif, ischémie parfois bien tolérée, absence de cause emboligène, facteurs favorisant à bas débit.
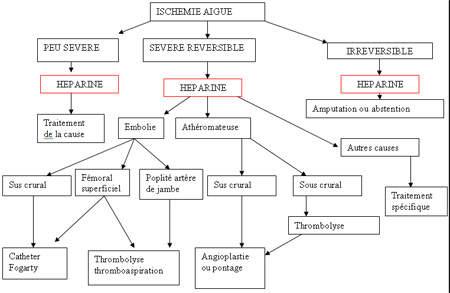
Traitement
Il comporte le traitement d’urgence, la correction des désordres métaboliques et le traitement spécifique :
- Traitement par héparine seule, adaptée au contrôle biologique (TCA) : vise à empêcher l’extension de la thrombose et en de prévenir la survenue d’autres embolies.
- Traitement chirurgical : embolectomie, thrombectomie ou pontage
- Traitement endovasculaire : thromboaspiration ou thrombolyse +/- avec angioplastie transluminale
Conduite à tenir
Toute ischémie aigue doit être traitée par héparine à la seringue électrique, sauf en cas d’allergie à l’héparine.
- Bolus initial de 50 UI/kg de poids (soit 3500 UI pour un individu de 70 kg)
- Suivi de 400 UI/kg/24h dont la dose est adaptée au Temps de Céphaline Activé (TCA : entre 2 et 2,5 fois le témoin) et à l’héparinémie (0,3-0,5) entre la 4ème et la 6ème heure.
- On associera des vasodilatateurs, bien qu’aucune étude n’ait démontré leur efficacité
- Protéger les zones d’appui (talon, mollet)
- Hyperhydratation, voire alcalinisation (bicarbonates)
Revascularisation :
- Thrombolyse in situ : mise en place sous contrôle radioscopique d’un cathéter multiperforé permettant d’injecter à le seringue le thrombolytique. L’urokinase est perfusée à la dose de 4000 U/mn jusqu’à la lyse du caillot +/- associé à une héparinothérapie. Surveillance en Unité de soins Intensifs du point de ponction et contrôle biologique de l’hémostase (5- 8 % d’hémorragies) [2]. La technique du « pulse spray » consiste à injecter l’urokinase sous pression.
L’embolectomie peut être chirurgicale par sonde de Fogarty ou par thromboaspiration par cathéter (cf Fig 3).
La thrombolyse percutanée peut être envisagée en dehors des contre-indications au traitement thrombolytique (cf. tableau II).
On utilise l’urokinase ou le rt-PA. Il existe un risque hémorragique au point de ponction.
|
Tableau II. Contre indications de la thrombolyse |
|
ABSOLUES
|
|
RELATIVES
|
|
MINEURES
|
Mémo : Contre indications de la thrombolyse : « GAUCHISTE »
- Grossesse
- AVC
- UGD hémorragique
- Coagulation (trouble) et hémostase, Cardiaque (MCE), Chir (Neuro)
- Hémorragies actives (point de ponction)
- Insuffisance hépatique
- Saignement gastro-intestinal, diathèse, chirurgical
- Tumeur intracrânienne, Traumatisme
- Endocardite bactérienne
Fig 3 :La thombo-aspiration par ponction percutanée permet d’aspirer le thrombus « frais ». Elle est surtout efficace dans les artères de moyen calibre (
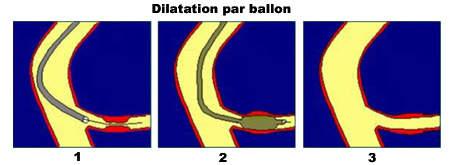
La thrombectomie chirurgicale nécessite souvent un geste complémentaire de vascularisation au niveau du trépied fémoral ou une angioplastie (Fig 4). Lorsque l’occlusion est inaccessible à la thrombectomie ou à une thrombolyse, on réalise un pontage aortofémoral, fémoro-poplité ou fémorojambier (Fig 5).
Fig 4 :L’angioplastie transluminale est effectuée après une thrombolyse ou une thromboaspiration. Un stent peut être mis en place.
Fig 5. Les revascularisations par pontage aortofémoral,inter-fémoral ou fémoropoplité permettent de court-circuiter les axes artériels occlus de longue date
Modalités de traitement (cf. tableau III)
- ISCHEMIE MODEREE (stade I ou IIa) : traitement par héparine et traitement de revascularisation en fonction de l’artériographie
- ISCHEMIE SEVERE (stade IIb et stade III précoce) : revascularisation en urgence en fonction de l’étiologie, de l’état général et du bilan artériographique.
- ISCHEMIE IRREVERSIBLE : amputation afin de conserver le genou (essentiel à la réhabilitation)
Tableau III. Stratégie thérapeutique devant une ischémie [2]
Ultérieurement en cas d’embolie, des antivitaminines K au long cours sont institués pour prévenir les récidives. Dans les autres causes, on prescrit des antiagrégants plaquettaires pour les sténoses athéromateuses.
Malgré les possibilités de traitement le plus souvent efficace, l'ischémie aiguë des membres inférieurs demeure une situation à risque élevé de décès, ou d'invalidité sévère, si le diagnostic et la revascularisation ne sont pas très précoces. On peut estimer actuellement les résultats des embolectomies à 75 % de bons résultats, 10 % d'amputations et 15 % de décès (essentiellement par décompensation cardiaque, troubles métaboliques). Les résultats des thromboses sur artériopathie préalable sont plus difficiles à évaluer en raison de la multiplicité des situations.
Conclusion
L’ischémie aigue de membre est une urgence vasculaire dont le pronostic vital et fonctionnel est engagé en cas de retard au diagnostic et à la prise en charge thérapeutique.
L’imagerie ne doit pas retarder la revascularisation. Le traitement doit toujours (sauf exceptionnelle allergie) être débuté par l’héparine.
Bibliographie
- Ischémie aigue des membres. J Marzelle, JM Pernes . Revue du Praticien 2002,52 : 917-923
- Ischémie aigue des membres inférieurs. JP Becquemin, D. Ernewein. Revue du Praticien 1998,48 :1965-1968.
- Anesthésie-Réanimation d’un patient en ischémie aigue des membres inférieurs. V. Piriou, P. Feugier, PY. Gueugniaud. Conférences d’actualisation de la SFAR 2003 Elsevier
Eric REVUE Rédacteur infirmier.com eric.revue@infirmiers.com






REFONTE DE LA FORMATION
L'idée d'un tronc commun en master hérisse les infirmiers spécialisés
ÉTUDES
D’infirmier à médecin : pourquoi et comment ils ont franchi le pas
VIE ÉTUDIANTE
FNESI'GAME : l'appli qui aide les étudiants infirmiers à réviser
PRÉVENTION
Des ateliers pour préserver la santé des étudiants en santé